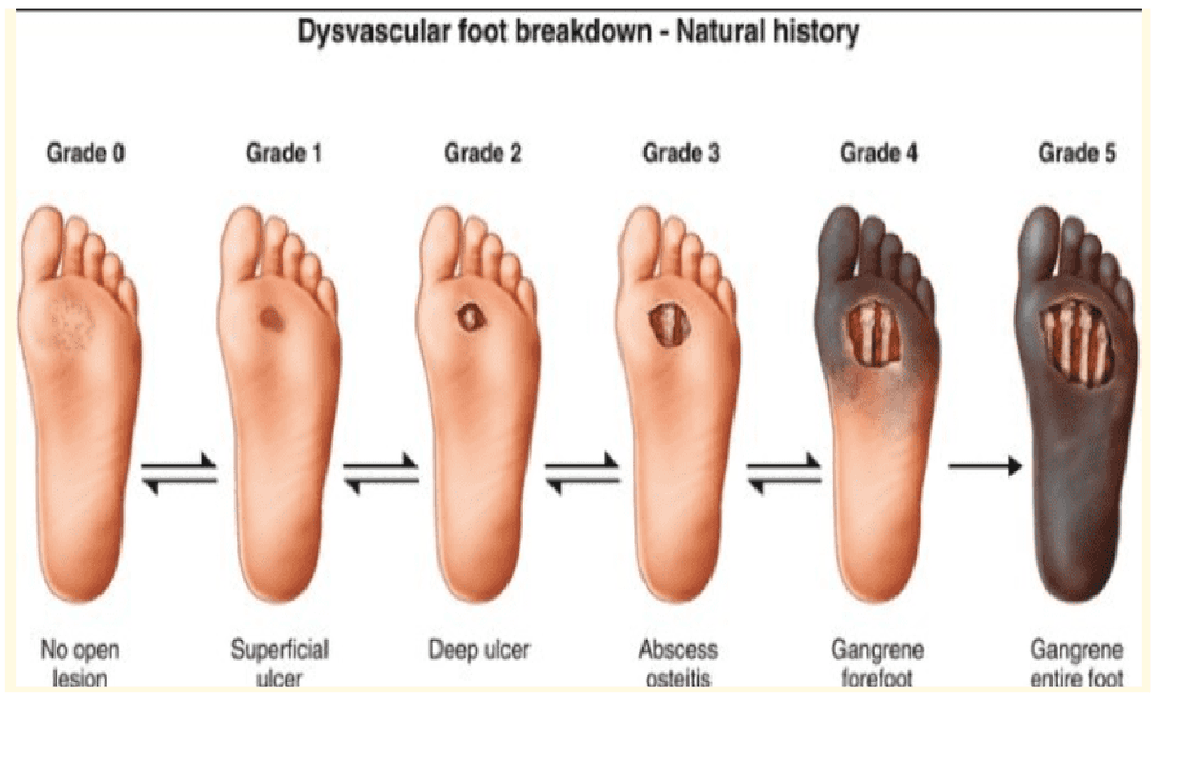
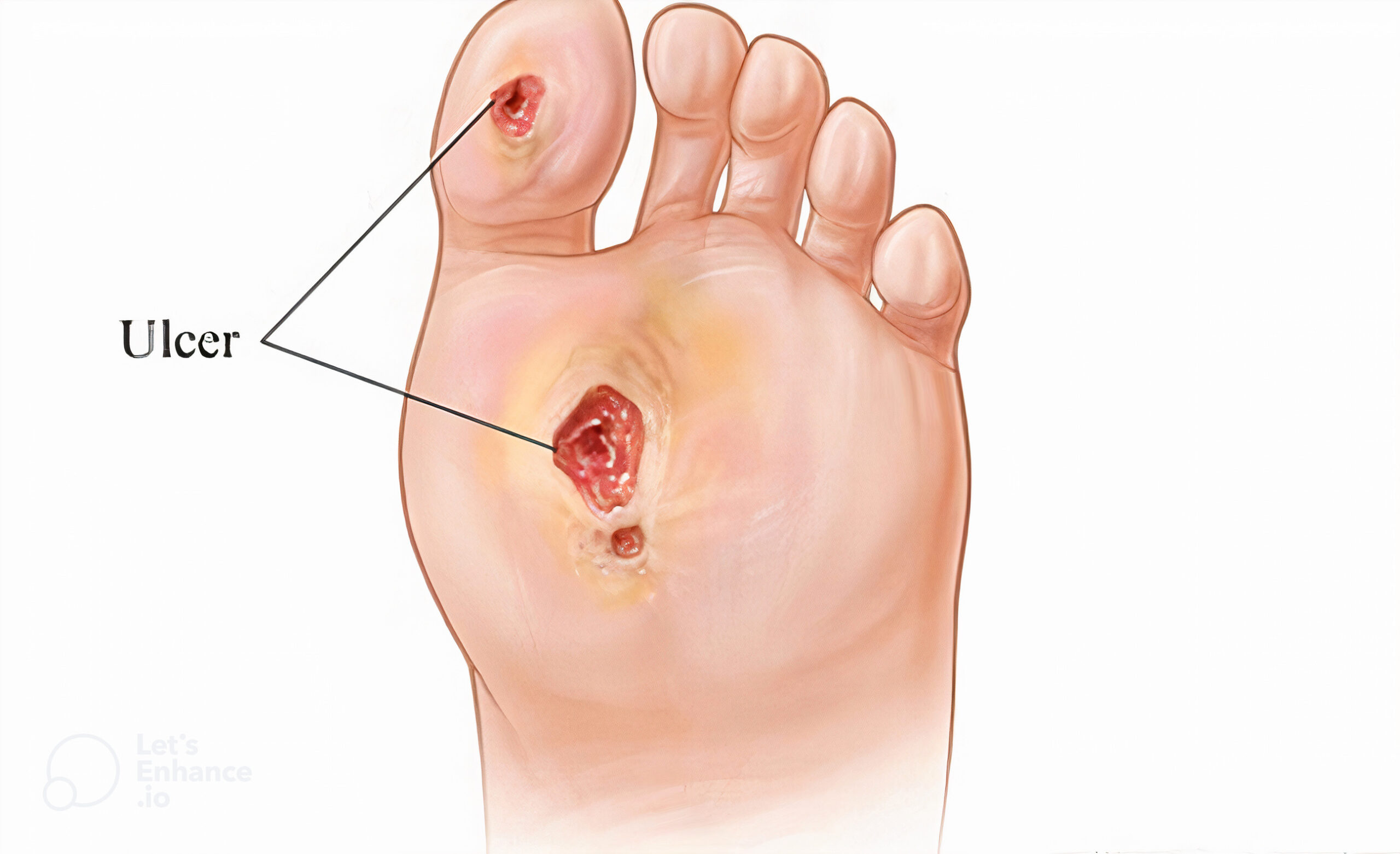
زخم پای دیابتی
زخمهای پا عارضه شایع دیابت کنترل نشده است؛ که در نتیجه شکنندگی بافت پوست و در معرض قرار گرفتن لایه های عمقی تر پوست ایجاد میشوند بیشتر این زخم ها در زیر انگشت بزرگ پا (فالانکس1) یا در زیر استخوان های کف پا (متاتارسال)دیده میشوند. و حتی میتوانند روی استخوان پای شما هم تاثیر بگذارند.
علائم:
از آنجا که بیشتر افرادی که دچار زخم پا می شوند، توانایی احساس درد را از دست دادهاند. درد یکی از علایم رایج نیست. در بیشتر اوقات، اولین چیزی که ممکن است متوجه شوید مشاهده ترشحات روی جوراب تان است. ممکن است قرمزی و تورم همراه زخم دیده شود. در صورت پیشرفت بیماری، ممکن است بو هم متصاعد شود.
اتیولوژی(سبب شناسی):
هر فردی که دیابت دارد می تواند به زخم پا مبتلا شود . بومیان آمریکایی، آفریقایی آمریکاییها، اسپانیایی تبار ها و مردان مسن بیشتر در معرض هستند. افرادی که از انسولین استفاده میکنند، بیشتر در معرض خطر قرار دارند. همانطور که مستعد بیماری های کلیوی و قلبی و چشمی هستند.
اضافه وزن، مصرف الکل و دخانیات هم در ایجاد و کندی بهبودی زخم پا نقش دارند. ایجاد زخم ها معمولاً چند علیتی هستند، عواملی مثل: کاهش حس در پاها، گردش خون ضعیف، تغییر شکل پاها، تحریک پوست (مثل اصطکاک بیش از اندازه یا فشار)، ضربه و همچنین مدت زمان دیابت تاثیر پذیر است.
بیمارانی که سالها دیابت دارند می توانند به نوروپاتی پا دچار شوند (کاهش یا عدم احساس درد) که به دلیل آسیب عصبی ناشی از افزایش سطح گلوکز خون در طول زمان می باشد. نوروپاتی ممکن است کاملا ناآگاهانه اتفاق بیفتد چون گاهی اوقات بدون درد اتفاق میافتد. پزشک می تواند با ابزاری ساده و بدون درد به نام مونوفیلامنت پاها را ازنظر نوروپاتی بررسی کند.
بیماریهای عروقی می توانند شرایط زخمپا را پیچیده تر کند، توانایی بدن برای بهبود زخم را کاهش دهند و خطر ابتلا به عفونت را افزایش دهد.
قند خون بالا، توانایی بدن را در مقابله با عفونتهای بالقوه و همچنین ترمیم، کاهش می دهد.
ریسک فاکتورها :
موارد زیر می تواند احتمال ایجاد زخم پا را افزایش دهد:
- نوروپاتی
- گردش خون ضعیف
- دیابت کنترل نشده
- استفاده از کفش نامناسب
- پابرهنه راه رفتن
سیگار کشیدن، ورزش نکردن، اضافه وزن، کلسترول بالا یا فشارخون بالا هم می تواند خطر ابتلا به زخم پای دیابتی را افزایش دهد.
تشخیص و درمان :
هدف اصلی در درمان زخم پای دیابتی، بهبودی در اسرع وقت می باشد. هرچه سریعتر، احتمال عفونت کمتر
چندین فاکتور کلیدی در درمان مناسب زخم پای دیابتی وجود دارد:
- پیشگیری از عفونت؛
- برداشتن فشار از منطقه درگیر که اصطلاحاً(off-loading) میگویند؛
- برداشتن بافت های مرده که اصطلاحاً (debridement) میگویند؛
- استفاده از پانسمان های زخم و داروهای تجویز شده؛
- مدیریت دیابت، قند خون و سایر مشکلات همراه.
همه زخم ها آلوده نیستند، با این حال اگر متخصص عفونی یا غدد عفونت را تشخیص دهد، یک برنامه درمانی آنتی بیوتیکی، مراقبت از زخم و احتمالاً بستری در بیمارستان را ضروری خواهد دید.
برای جلوگیری از ابتلا زخم به عفونت، نکات زیر مهم هستند:
- سطح گلوکز خون را دقیق تحت کنترل داشته باشید؛
- زخم را مرتبا تمیز و بانداژ کنید؛
- با استفاده از پانسمان های زخم، روزانه زخم را تمیز و پانسمان کنید؛
- از پا برهنه راه رفتن خودداری کنید.
برای بهبود سریع تر زخم ها به خصوص آنهایی که در پایین پا قرار دارند، برداشتن فشار از روی پا لازم الاجراست. ممکن است متخصص از شما بخواهد که کفشهای مخصوص یا بریِس (brace) بپوشید.
از عصا و یا ویلچر استفاده کنید. این ابزارها فشار و تحریک را از روی پای شما بر می دارند و روند بهبودی را تسریع میکند.
دانش مراقبت از زخم در طی ۱۰ سال گذشته پیشرفت چشمگیری داشته است و تصور قدیمی که اجازه بدهید هوا به آن برسد اکنون شناخته شده است که برای بهبود زخم ممکن است مضر باشد.
“ Let the air get at It ”
هم اکنون میدانیم که زخمها اگر پانسمان شوند و رطوبت در حد مناسب نگه داشته شود، سریعتر بهبود پیدا میکنند و خطر عفونت کاهش مییابد. استفاده گسترده از بتادین، پراکسید هیدروژن، جکوزی و خیساندن زخم توصیه نمی شود. زیرا این اقدامات میتواند باعث ایجاد عوارض بعدی شود.
مدیریت مناسب زخم شامل استفاده از پانسمان و داروهای موضعی مناسب است.
محصولات مورد استفاده از محلول شستشو نرمال سالین تا فاکتور های رشد، پانسمان های زخم، و…. که وجود دارند، نشان داده شده است که در بهبود زخم های پا بسیار موثر هستند.
همکاری نزدیک با یک پزشک یا متخصص غدد برای کنترل قندخون باعث تسریع در بهبودی خواهد شد و خطر عوارض را کاهش میدهد.
گزینه های جراحی:
اکثر زخمهای پای غیرعفونی بدون دخالت جراحی بهبود پیدا می کنند. با این حال اگر اینگونه مداخلات ناموفق بود؛ مداخلات جراحی ممکن است مفید باشد. نمونههایی از مداخلات جراحی از قبیل از بین بردن فشار بر روی ناحیه آسیب دیده، شامل تراشیدن یا برداشتن استخوان و اصلاح ناهنجاری های مختلفی مانند bunions, hammer toes or bony bumps است.
زمان بهبود به عوامل مختلفی از جمله اندازه، محل زخم، فشار وارد بر اثر راه رفتن یا ایستادن، تورم، گردش خون، سطح گلوکز خون و مراقبت از زخم که بر زخم اعمال میشود بستگی دارد. بهبودی ممکن است در عرض چند هفته اتفاق بیافتد یا به چندین ماه زمان نیاز داشته باشد.
پیشگیری:
بهترین راه برای درمان زخم دیابتی در وهله اول جلوگیری از پیشرفت آن است. طبق گایدلاین ها در قدم اول به متخصص خود در زمینه بیماری خود مراجعه کنید.(پزشک غدد یا درمانگر زخم خود)
فرد متخصص می تواند تشخیص دهد که آیا در معرض ابتلا به زخم هستید یا خیر؟ آیا راهکارهایی برای پیشگیری از آن را می تواند اجرا کند ؟
کاهش ریسک:
فاکتورهایی مانند: سیگار کشیدن، نوشیدن الکل، کلسترول بالا و افزایش قند خون در پیشگیری و درمان زخم دیابتی مهم هستند. پوشیدن کفش و جوراب مناسب کمک زیادی به کاهش خطرات خواهند کرد. مطمئناً باید نظر متخصص خود را در انتخاب کفش مناسب بخواهید. یادگیری نحوه بررسی روتین پاها مهم است تا اینکه بتوانیم هرچه زودتر یک مشکل احتمالی را پیدا کنید.
هر روز پاهای خود را معاینه کنید:
به خصوص کف پا و بین انگشتان پا از نظر بریدگی، کبودی، ترک، تاول، قرمزی زخم و هرگونه نشانههای غیرطبیعی دیگر در هر مرتبه مراجعه به مراکز بهداشتی، حتماً از معاینه کننده بخواهید تا پاهای شما را بررسی کند.
مهم نیست که چه میزان این جملات ساده به نظر می رسد. مهم این است که با همین بررسی های ساده می توان از وارد آمدن صدمات جسمی و روحی و اقتصادی به خودتان جلوگیری کنیم.
رمز موفقیت در ترمیم زخم، مراقبتهای پزشکی منظم تا دستیابی به استانداردهای طلایی زیر می باشد:
- کاهش قند خون
- تمیز کردن و دبریدن زخم
- درمان هر گونه عفونت
- کاهش فشار و اصطکاک
- برقراری جریان خون کافی